Mielomeningocele
A Mielomeningocele, mais conhecida como Spina Bífida, é uma
malformação congênita da coluna vertebral da criança, dificultando a função
primordial de proteção da medula espinhal, que é o "tronco" de
ligação entre o cérebro e os nervos periféricos do corpo humano. Quando a
medula espinhal nasce exposta, como na Mielomeningocele, muitos dos nervos
podem estar traumatizados ou sem função, sendo que o funcionamento dos órgãos
inervados pelos mesmos (bexiga, intestinos e músculos) pode estar afetado.
O primeiro passo para o
tratamento é o fechamento que é realizado pelo neurocirurgião, visando a
proteção e evitando traumas e infecções (meningites). Essa intervenção de um
modo geral dá-se nas primeiras horas de vida. Cerca de 90% dos pacientes
com Mielomeningocele poderão apresentar durante a vida algum tipo de problema
urológico que pode variar desde infecções urinárias até a perda de função renal
e insuficiência renal com necessidade de diálise e transplante renal. Com os
avanços em Urologia pediátrica hoje é possível prevenir estas complicações com
exames especializados e acompanhamento rigoroso. É muito importante que
crianças vítimas desta patologia sejam acompanhadas por profissionais realmente
envolvidos com a mesma. Muitas vezes medidas como manutenção de antibióticos
profiláticos por tempo prolongado, orientações de esvaziamento da bexiga,
eventualmente com auxílio de sondas em intervalos de tempo regulares podem
fazer a diferença. É importante que as famílias entendam bem esses tipos de
procedimentos.
Como percebemos, a
Mielomeningocele, ou Spina Bífida, é um mal de natureza incapacitante dos mais
sérios. Leva, de um modo geral, a deficiências múltiplas das mais limitadoras e
a vidas de curta duração. Uma das formas encontradas pela medicina
moderna para reduzir drasticamente os problemas ocasionados pelo mal é por meio
de uma intervenção cirúrgica pioneira no próprio interior do útero materno, em
geral realizada quando o feto tem apenas 21 semanas de gestação.
 |
Numa
dessas cirurgias, o fotógrafo hospitalar Michael Clancy documentou o
procedimento cirúrgico pioneiro. Nunca imaginou que sua câmara registraria
talvez o mais eloquente apelo a favor da vida, porque captou o momento exato em
que o bebê tentou segurar um dos dedos do médico que o estava operando.
A foto,
espetacular, foi publicada por vários jornais dos Estados Unidos e a sua
repercussão cruzou o mundo até chegar à Irlanda, por exemplo, onde se tornou
uma das mais fortes bandeiras contra a legalização do aborto.
A
mãozinha que comoveu o mundo pertence a Samuel Alexander, cujo nascimento
ocorreu no dia 28 de dezembro de 1992 (no dia da foto ele estava com apenas
quatro meses de gestação!). Quando pensamos nesse nascimento, a foto fica ainda
mais eloquente, porque registra a vida do bebê literalmente presa por um fio.
Os cirurgiões sabiam que não conseguiriam mantê-lo vivo fora do útero materno e
que deveriam tratá-lo lá dentro, corrigindo profilaticamente a
parte baixa de sua coluna vertebral – uma anomalia que acabaria sendo
fatal – voltando a fechar o útero, para que o bebê continuasse o seu
crescimento normal.
Por
tudo isso, a imagem foi considerada como uma das fotografias médicas mais
importantes dos últimos tempos e a recordação de uma das cirurgias mais
extraordinárias registradas no mundo.
É a forma mais comum de espinha bífida cística e também a mais
grave. Além das anomalias espinhais, a porção mal formada da medula espinhal se
exterioriza pelo defeito e fica exposta ao ambiente. A mielomeningocele é
geralmente revestida por um cisto desprovido de pele íntegra, que contem
líquido céfalo-raquidiano (LCR) em seu interior. Nestes casos, pode haver
contaminação do sistema nervoso por bactérias, daí a necessidade de correção
cirúrgica. Mais de 80% dos portadores de mielomeningocele têm hidrocefalia
associada.
| 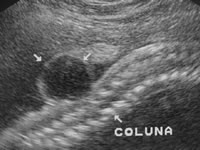 (Ultra-sonografia mostrando mielomeningocele (setas)) |
A hidrocefalia deve-se ao acúmulo excessivo de líquido
céfalo-raquidiano dentro do encéfalo e, nos casos de mielomeningocele, deve-se
à obstrução os fluxo deste líquido em alguns locais do sistema nervoso. Esta
obstrução é geralmente provocada por outra anomalia que se associa à
mielomeningocele e que é denominada malformação de Arnold-Chiari ou Malformação
de Chiari do Tipo II. Nesta malformação, as estruturas que normalmente estariam
contidas na porção mais inferior do crânio, encontram-se parcialmente
acomodadas dentro da coluna cervical e podem interferir com a circulação do
LCR. A malformação de Chiari pode, mais raramente, ser responsável por outros
problemas em recém-nascidos, lactentes e crianças mais velhas.
Portadores de mielomeningocele
podem se apresentar com alterações neurológicas que dependem do nível em que a
lesão está localizada. De uma maneira geral, quanto mais baixa a localização da
lesão, menor o grau de comprometimento neurológico, pois menor será o número de
raízes nervosas acometidas. Assim sendo, pacientes com lesões localizadas na
porção mais inferior da coluna vertebral poderão ter movimentos preservados,
mas ainda assim terão dificuldade para controlar a emissão de urina (bexiga
neurogênica) e de fezes. Por sua vez, as lesões localizadas na porção média da
coluna vertebral poderão provocar paralisia completa das pernas. Os portadores
de mielomeningocele freqüentemente exibem alterações ortopédicas como pé torto
e luxação do quadril. Além dessas, outras malformações da coluna vertebral,
medula espinhal, encéfalo e nervos periféricos podem estar presentes, o que faz
com que a mielomeningocele seja a mais complexa de todas as malformações
congênitas compatível com sobrevida prolongada.
PREVENÇÃO -
Há mais de 10 anos sabe-se que ingestão de uma vitamina chamada ácido fólico
protege o bebê contra o aparecimento da espinha bífida.O ácido fólico deve ser
ingerido por todas as mulheres em idade fértil. É sabido que uma dose diária de
0,4 mg desta substância é capaz de reduzir acentuadamente a incidência de
mielomeningocele e de outros defeitos do tubo neural. Alguns países além de
recomendar a suplementação dietética determinaram o enriquecimento de
determinados alimentos com ácido fólico. Atualmente a SBNPed empenha-se em
propor medidas semelhantes às autoridades sanitárias brasileiras.
TRATAMENTO - O
tratamento da mielomeningocele começa pela correção do defeito no dorso. O
objetivo é restabelecer as barreiras naturais que isolam o tecido nervoso do
meio externo e a operação deve ser realizada o mais precocemente possível, para
reduzir ao máximo a incidência de infecções. O aumento exagerado do crânio
indica a presença de hidrocefalia, para a qual o tratamento cirúrgico é a
colocação de uma drenagem (válvula) que envia o excesso de líquido
céfalo-raquidiano para o interior do abdome ou do coração.
| 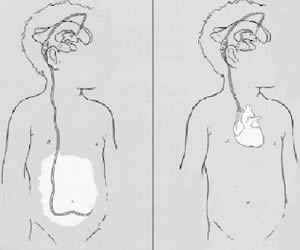 (Derivações valvulares) |
O tratamento da mielomeningocele envolve diversos outros
especialistas além do neurocirurgião e do pediatra. Devido aos problemas
causados pela bexiga neurogênica, é fundamental a participação de urologistas.
Com freqüência, a urina deverá ser retirada de dentro da bexiga com o auxílio
de sondas (cateterismo intermitente limpo), o que pode ser realizado pela
própria família ou pelo próprio paciente, inicialmente com a supervisão de
enfermeiras. As deformidades dos membros inferiores (luxação do quadril, pé
torto) são tratadas por ortopedistas e muitas vezes é necessário o uso de
aparelhos especializados ou cirurgias corretoras. O acompanhamento por
neurologistas e por psicólogos é também muito importante, pois portadores de
mielomeningocele muitas vezes têm problemas de desenvolvimento e de adaptação
social. O auxílio de fonoaudiólogos e assistentes sociais é indispensável.
Desta maneira, a tendência hoje é a de criar centros de atendimento
multidisciplinar a portadores de espinha bífida, evitando que estes sejam
obrigados a se deslocar exageradamente em busca dos cuidados básicos
necessários.
É importante que o trabalho de
reabilitação seja iniciado precocemente. A fisioterapia pode prevenir
deformidades ortopédicas provocadas por posicionamento anormal dos membros
inferiores, além de estimular precocemente o sistema nervoso das crianças.
COMPLICAÇÕES -
Portadores de mielomeningocele podem apresentar piora neurológica por diversas
causas, ao logo de sua vida. O aumento no tamanho da cabeça (em lactentes), a
ocorrência de dores de cabeça, vômitos, sonolência ou perda de habilidades já
adquiridas sugerem funcionamento defeituoso da válvula e piora da hidrocefalia.
Febre, irritabilidade e vermelhidão sobre o trajeto da válvula geralmente
indicam infecção na mesma. Nos dois casos é necessário procurar seu médico,
pois uma cirurgia pode ser necessária. A chamada malformação de Arnold-Chiari
pode provocar o aparecimento de sintomas que necessitem de tratamento
cirúrgico. No primeiro ano de vida, as manifestações mais comuns são a
dificuldade para engolir alimentos, chiado (estridor), e perda da respiração
(apnéia) durante as quais a criança pode ou não ficar arroxeada. Crianças mais
velhas geralmente se queixam de dores na nuca, falta de coordenação e fraqueza
nos braços. O entupimento da válvula pode ser responsável pelo quadro. Em
algumas situações uma cirurgia pode ser necessária. A piora na marcha, o
aparecimento de paralisias, dores na coluna, mudança no tipo de bexiga
neurogênica, piora da escoliose e demais deformidades ortopédicas podem se
relacionar à medula presa. Nesta situação a parte final da medula fica presa à
cicatriz cirúrgica, estirando-se cada vez mais à medida que a criança cresce e
provocando o aparecimento de novos sinais e sintomas. Nestes casos, uma
cirurgia também pode ser necessária.
Portadores de mielomeningocele
são especialmente propensos a alergia ao látex, que é o principal componente da
borracha. Assim sendo, o contato com luvas de borracha, bolas de soprar,
elásticos, etc. podem levar ao aparecimento de alergias em mais da metade das
crianças. Os sintomas variam desde simples corizas até formas mais graves como
bronquites e dificuldade respiratória, passando por coceiras e
urticárias.Sempre que possível, e principalmente em casos de manifestações
alérgicas anteriores, esses produtos deverão ser evitados e substituídos por
outros de material inerte.
O FUTURO
DOS PORTADORES DE MIELOMENINGOCELE - Portadores de espinha bífida cística
irão requerer atenções especiais ao logo de toda a sua vida.
Hoje em dia, os cuidados dispensados aos problemas urinários reduziram acentuadamente o número de complicações. Da mesma forma, os cuidados ortopédicos e fisioterápicos permitiram que um grande número de crianças pudesse andar com o auxílio de aparelhos ortopédicos.De modo a facilitar a deambulação, é importante evitar que as crianças se tornem obesas. Embora algumas sejam intelectualmente comprometidas, o desenvolvimento dos portadores de mielomeningocele não é significativamente diferente do restante da população.
Algumas crianças apresentam dificuldades de aprendizado em áreas específicas que, em grande número, podem ser contornadas. Uma vez que um número cada vez maior desses pacientes alcança a adolescência e a idade adulta, os problemas relacionados à sexualidade e à constituição de famílias tornaram-se importantes e devem ser discutidos em profundidade. Dentre os vários desafios que se apresentam, um dos mais importantes é a inclusão desses indivíduos em nossa sociedade, iniciando-se pelo livre acesso à educação e continuando-se pela sua inserção no mercado de trabalho.
Hoje em dia, os cuidados dispensados aos problemas urinários reduziram acentuadamente o número de complicações. Da mesma forma, os cuidados ortopédicos e fisioterápicos permitiram que um grande número de crianças pudesse andar com o auxílio de aparelhos ortopédicos.De modo a facilitar a deambulação, é importante evitar que as crianças se tornem obesas. Embora algumas sejam intelectualmente comprometidas, o desenvolvimento dos portadores de mielomeningocele não é significativamente diferente do restante da população.
Algumas crianças apresentam dificuldades de aprendizado em áreas específicas que, em grande número, podem ser contornadas. Uma vez que um número cada vez maior desses pacientes alcança a adolescência e a idade adulta, os problemas relacionados à sexualidade e à constituição de famílias tornaram-se importantes e devem ser discutidos em profundidade. Dentre os vários desafios que se apresentam, um dos mais importantes é a inclusão desses indivíduos em nossa sociedade, iniciando-se pelo livre acesso à educação e continuando-se pela sua inserção no mercado de trabalho.
O que é
espinha bífida
A Espina Bífida é uma alteração
do desenvolvimento da coluna vertebral por falta de fusão entre os arcos
vertebrais, com ou sem protusão, e displasia da medula espinal e sua membrana.
Disrafismo
Espinal é um termo genérico, reintroduzido na literatura médica por
Lichtenstein, em 1940, e aplicado a grande variedade de malformações
consequentes à defeituosa fusão do tubo neural. Estas anomalias podem afeta a
pele do dorso, coluna vertebral, meninges, raízes nervosas espinais, medula e
vísceras abdominais. A ocorrência dessa multiplicidade de lesões é função
direta das camadas embrionárias afetadas.
Espina Bífida é a designação
usada universalmente como sinônimo de disrafismo espinal, com propriedade, pois
nessa malformação geralmente não há fusão dos arcos vertebrais posteriores.
Classicamente, pode-se dividi-la em duas formas clínicas: Espina Bífida Oculta
e Espina Bífida Aberta, sendo que a mielomeningocele é tida como Espina Bífida
Aberta em que a malformação é granca e aparente ao nascimento.
O
termo espinha bífida significa espinha com fenda, a qual é um fechamento
incompleto na coluna espinhal. Em geral os três tipos de espinha bífida (do
mais moderado ao mais severo) são:
1) Espinha bífida oculta. Há
uma abertura em uma ou mais vértebras da coluna espinhal sem dano aparente à
medula espinhal. Caracteriza-se por fechamento incompleto das lâminas de
uma ou mais vértebras, sem protusão do conteúdo intra-espinal na superfície, e,
por falta de cisto perceptível, pode haver defeitos cutâneos, déficit
neurlógico e displasia da medula espinal.
2) Espinha bífida com meningocele. Os meninges, ou cobertura de proteção ao redor da medula espinhal, entram na abertura da vértebra em um saco chamado meningocele. Porém, a medula espinhal permanece intacta. Essa forma de espinha bífida pode ser reparada com pouco ou nenhum dano às vias nervosas. caracteriza-se por falta de fusão dos arcos vertebrais com saco meníngeo visível ao longo do eixo raquidiano. o saco contém LCR, duramáter e aracnóide, mas com ausência de tecido nervoso. Não há mielodisplsia, nem déficit neurológico. Durante o exame neurológico, não há provas de anomalias sensitivas, motoras, reflexas e transtorno dos esfíncteres.
3) Espinha bífida mielomeningocele. Essa é a forma mais severa de espinha bífida, na qual uma porção na própria medula espinhal projeta-se através da costas. Em alguns casos, sacos são cobertos com pele, em outros tecidos e nervos são expostos. Caracteriza-se pela falta de fusão dos arcos vertebrais com distensão cística das meninges e existência de tecido nervoso dentro do saco meníngeo. Há mielodisplasia com deficit neurológico demonstrável clinicamente, abaixo do nível da lesão.
2) Espinha bífida com meningocele. Os meninges, ou cobertura de proteção ao redor da medula espinhal, entram na abertura da vértebra em um saco chamado meningocele. Porém, a medula espinhal permanece intacta. Essa forma de espinha bífida pode ser reparada com pouco ou nenhum dano às vias nervosas. caracteriza-se por falta de fusão dos arcos vertebrais com saco meníngeo visível ao longo do eixo raquidiano. o saco contém LCR, duramáter e aracnóide, mas com ausência de tecido nervoso. Não há mielodisplsia, nem déficit neurológico. Durante o exame neurológico, não há provas de anomalias sensitivas, motoras, reflexas e transtorno dos esfíncteres.
3) Espinha bífida mielomeningocele. Essa é a forma mais severa de espinha bífida, na qual uma porção na própria medula espinhal projeta-se através da costas. Em alguns casos, sacos são cobertos com pele, em outros tecidos e nervos são expostos. Caracteriza-se pela falta de fusão dos arcos vertebrais com distensão cística das meninges e existência de tecido nervoso dentro do saco meníngeo. Há mielodisplasia com deficit neurológico demonstrável clinicamente, abaixo do nível da lesão.
Sintomas da espinha bífida
Os efeitos da espinha bífida mielomeningocele, o tipo mais
sério, podem incluir fraqueza muscular ou paralisia abaixo da área da espinha
onde o fechamento incompleto ocorreu, perda de sensação abaixo do fechamento
incompleto, e perda de controle do intestino e bexiga. Adicionalmente, pode
haver acumulo de fluido no cérebro, uma condição chamada hidrocefalia.
Implicações da espinha bífida
Embora espinha bífida seja relativamente comum, até
recentemente a maioria das crianças que nascia com o tipo mielomeningocele
morria logo depois do nascimento. Atualmente, com a cirurgia que drena o fluido
espinhal e protege a criança contra hidrocefalia podendo ser feita nas
primeiras 48 horas de vida, a criança com mielomeningocele tem muito mais
chances de sobrevivência. Porém, muito freqüentemente, essas crianças devem
passar por uma série de operações durante a infância.
Muitas crianças com espinha bífida mielomeningocele precisam de treinamento para aprender a controlar as funções do intestino e bexiga. Algumas requerem cateterização, ou inserção de uma tubo para permitir a passagem da urina.
Muitas crianças com espinha bífida mielomeningocele precisam de treinamento para aprender a controlar as funções do intestino e bexiga. Algumas requerem cateterização, ou inserção de uma tubo para permitir a passagem da urina.
Em alguns casos, crianças com espinha bífida que também têm
histórico de hidrocefalia, experimentam problemas de aprendizado. Intervenção
precoce em crianças que experimenta problemas de aprendizado pode ajuda
consideravelmente a prepara-las para a escola.
Crianças com espinha bífida mielomeningocele precisam aprender
habilidades de mobilidade e muitas vezes requerem ajuda de muleta ou cadeira de
roda. Limitações físicas decorrentes da espinha bífida podem ter efeitos
profundos no desenvolvimento emocional e social da criança.
Meningocele
Meningocele é o
deslocamento frontal congênito ou adquirido das meninges, desacompanhadas de
tecido neural. É causado devido a um defeito ósseo no crânio, ou até mesmo na
coluna vertebral.
Tipo I -
Meningoceles extradurais com ausência de fibras nervosas: A -
cistos meníngeos extradurais (cisto aracnóideo extradural); B - meningocele
sacral (meningocele intrassacral oculta).
A
meningocele intrassacral tipo IB conforme a classificação proposta é
considerada rara na literatura médica-neurológica. Existem poucos casos de
lesões semelhantes publicados até a presente data. Vários autores fizeram
revisões da literatura sobre este tema, encontrando pouquíssimos casos
idênticos.
Observa-se,
nos casos relatados na literatura, discreto predomínio do sexo feminino,
podendo a doença manifestar-se em qualquer faixa etária desde a infância até à
oitava década. Em sua maioria, os pacientes permanecem assintomáticos até a
vida adulta, sugerindo tendência ao crescimento progressivo. O aumento da
pressão hidrostática liquórica no interior da lesão, secundário a um mecanismo
valvar desenvolvido no sítio de comunicação com o saco dural, tem sido proposto
para explicar tal crescimento. A compressão de raízes nervosas por um cisto
volumoso parece ser a causa dos sintomas. A sintomatologia, de evolução
crônica, apresenta-se frequentemente como dor lombar baixa de caráter
intermitente ou progressivo, podendo irradiar-se para um ou ambos os membros
inferiores, e disfunção vesical na forma de retenção ou incontinência. Menos
frequentemente, parestesias, disfunção retal e impotência sexual também podem
ocorrer.
Diferenças entre Mielomeningocele e Meningocele
INTRODUÇÃO
As
doenças que envolvem o tubo neural são responsáveis por um número considerável
de pacientes no consultório do fisioterapeuta pediátrico.
Espinha Bífida
1. Definição:
Distúrbio do tubo neural (DTN), que gera malformação da medula
espinhal ou coluna vertebral, geralmente a nível torácico e lombar, por não
fechamento do tubo neural inferior (LONG & CINTAS, 2001).
2. Prevalência:
Rowland (1997), afirma que a prevalência é de 1 em cada 400
nascimentos, sendo que em um terço dos casos, a causa pode estar associada a
fatores genéticos, enquanto que em 50%, a causa é desconhecida.
3. Tipos:
Espinha Bífida Oculta:
É considerada a forma benigna. Caracteriza-se pelo não
fechamento do arco vertebral, sem que haja outro defeito associado, ou seja,
não há envolvimento da medula espinhal, portanto, não há paresias, plegias ou
outros déficits neurológicos. Normalmente está localizada a nível de L5-S1. O
aspecto externo pode ser normal, uma vez que a integridade da camada epidérmica
sem mantém, ou apresentar-se com tufos de pêlos, depressão, lipoma subcutâneo,
nevo hemangiomatoso ou lesão circunscrita na pele. Costuma se manifestar com
deterioração neurológica na infância e os déficits neurológicos manifestados
podem ser decorrentes de lesões associadas – como a hidrocefalia (ROWLAND,
1997; STOKES, 2000; GREVE et al, 2001).
Espinha Bífida Aberta ou Cística:
É a forma mais grave. Caracteriza-se pela perda da integridade
da camada epidérmica, de forma a deixar em contato com o meio externo
estruturas do sistema nervoso, como medula espinhal e meninges. Verifica-se a
presença de cisto na região dorsal, que pode romper-se durante o parto,
deixando a medula e/ou raízes nervosas que são cobertas pela pia-aracnóide, em
contato com o meio ambiente (DIAMENT, 1996). Encontra-se subdividida em:
Meningocele: Nesse caso, os arcos vertebrais não se
fundiram como esperado, e existe herniação das meninges, que forma uma
saliência que contém líquido cefalorraquidiano (LCR). O acometimento está
restrito a pele, ossos e dura-máter. Este é um fenômeno considerado raro;
.png)
Mielomeningocele:
Mais
grave e mais comum que a Meningocele, a Mielomeningocele acomete pele, ossos, dura-máter,
medula espinhal e raízes nervosas, que podem se encontrar externamente ao canal
vertebral;
Espondilosquise: Esta forma é citada por Stokes (2000) que afirma ser a mais
grave, já que o tecido nervoso (medula espinhal) encontra-se exposto na
superfície da lesão, como uma placa achatada.
Mielomeningocele
1. Conceito:
Segundo Lucareli (2002), esta é uma das formas de disrafismo
espinhal, ocasionada por uma falha de fusão dos arcos vertebrais posteriores e
displasia (crescimento anormal) da medula espinhal e das membranas que a
envolvem. As meninges vão formar um saco dorsal, o qual no seu interior contém
líquido e tecido nervoso, provocando uma deficiência neurológica (sensitiva e
motora) abaixo do nível da lesão, que podem gerar paralisias (principalmente
flácidas) e hipoestesias dos membros inferiores.
2. Incidência:
SMITH apud SHEPHERD (1998) afirma que graças à queda na
incidência de patologias como a poliomielite e a tuberculose osteoarticular, a
mielomeningocele assume hoje o segundo lugar, ficando atrás apenas da paralisia
cerebral, como responsável por deficiências crônicas do aparelho locomotor em
crianças. A incidência varia em média um indivíduo afetado para cada mil
nascimentos, embora possa haver uma variação de uma região para outra. Por
exemplo, é muito mais freqüente em países anglo-saxônicos, onde a incidência
pode ultrapassar de quatro indivíduos afetados para cada mil nascimentos, em
determinadas regiões.
3. Etiologia:
A maioria dos autores considera que a mielomeningocele tem
etiologia desconhecida. Porém, estudos mais recentes fazem uma associação entre
a patologia e alguns fatores. Dentre eles:
Fatores Genéticos:
Esta patologia é mais freqüente em indivíduos de raça branca,
com menor ocorrência nas raças negra e amarela. Outro fato importante é que
casais que já possuem uma criança portadora de mielomeningocele possuem um
risco maior de gerarem outra criança portadora dessa patologia;
Fatores Ambientais:
Indivíduos pertencentes a um mesmo grupo étnico que migraram
para outro continente apresentaram em seus descendentes uma incidência
diferente dessa patologia, quando comparados ao local de origem;
Fatores Nutricionais:
Mulheres que receberam complementação vitamínica com ácido
fólico, apresentaram uma incidência muito menor de filhos portadores de
mielomeningocele.
4. Anatomia Patológica:
Medula e Raízes Nervosas:
A medula espinhal pode se encontrar presa na parte inferior do
canal vertebral, fazendo com que as raízes nervosas passem horizontalmente
pelos buracos de conjugação, ao invés de se dirigirem para baixo. Isto pode
causar uma série de deficiências, dentre elas: hiperreflexia, paresias
musculares, diminuição de sensibilidade.
Geralmente, as alterações acontecem abaixo do nível do tumor
formado pela mielomeningocele.
Vértebras:
O defeito nas vértebras encontra-se nas lâminas e processos
espinhosos, de forma que eles não se fundem na região posterior da vértebra,
podendo, inclusive, estar ausentes.
Pele:
A área da lesão não se encontra revestida por tecido cutâneo
normal. No entanto, a área de tumoração é rodeada lateralmente e na base por
cútis normal. A superfície pode apresentar ulceração ou tecido granuloso.
Cérebro:
A maior manifestação a nível de cérebro (mais de 80% dos casos),
se dá sob a forma de hidrocefalia, que é resultado de uma estenose do aqueduto
de Sylvius ou bloqueio do fluxo cefalorraquidiano entre o quarto ventrículo e o
espaço subaracnóideo do cérebro, provocando dilatação dos ventrículos
cerebrais, com consequente aumento da cabeça.
5. Manifestações Clínicas:
Os sintomas da mielomeningocele dependem da localização e do grau
de extrusão da medula espinhal. As alterações neurológicas geralmente
manifestam-se através de alterações motoras, sensitivas, tróficas e
esfincterianas (CAMBER, 1988).
Levando-se em consideração que a mielomeningocele manifesta-se
na grande maioria dos casos a nível da região lombossacra (L5-S1), os sintomas
mais relatados na literatura, segundo Shepherd (1998), são:
· Paralisia flácida;
· Diminuição da força muscular;
· Atrofia muscular;
· Diminuição ou abolição dos
reflexos tendíneos;
· Diminuição ou abolição da
sensibilidade exterioceptiva e proprioceptiva;
· Incontinência dos esfíncteres
de reto e bexiga;
· Deformidades de origem
paralíticas e congênitas e;
· Hidrocefalia (acomete 100%
das crianças com mielomeningocele torácica; 90% das lombotorácicas; 78% das
lombares; 60% das lombossacras e 50% das sacrais, segundo Diament, 1996).
Além desses sinais, podem ainda surgir outras manifestações
secundárias a mielomeningocele, como:
· Úlceras
de decúbito, já que há perda de sensibilidade, má nutrição da epiderme e o
paciente passa muito tempo na mesma posição (acamado ou em cadeira de rodas);
· Alterações
vasomotoras graves;
· Osteoporose
e com ela, fraturas;
· Atraso
do desenvolvimento mental, físico e psíquico, devido a incapacidade da criança
de se locomover e explorar seu ambiente e relacionar-se com outras crianças;
· Contraturas
dos tecidos moles e;
· Deformidades ósseas, devidas
a falta de oposição à ação dos músculos, da gravidade e da postura.
Também podem ser constatadas uma série de outras anomalias
congênitas associadas, como:
· Luxações da coxo-femural;
· Pé eqüinovaro;
· Presença de hemivértebras;
· Lábio leporino;
· Fenda palatina;
· Malformações cardíacas e;
· Malformações das vias
urinárias.
6. Prognóstico:
O prognóstico da mielomeningocele está ligado ao nível da lesão,
isto é, quanto mais alta for a lesão (nível da paralisia), pior será o
prognóstico relativo a morbidade e mortalidade. Ele pode tornar-se ainda pior
se houver hidrocefalia, deformidades da coluna ou ainda lesões adicionais
somadas ao quadro (STOKES, 2000).
7. Diagnóstico:
Pode ser feito ainda intra-uterinamente pela ultra-sonografia ou
pelo elevado nível de alfafetoproteína (AFP), que é a proteína circulante no
início da vida fetal e encontra-se aumentada quando as membranas e superfícies
vasculares sangüíneas fetais estão expostas e o tubo neural aberto.
8. Exames Complementares:
Radiologia Simples:
Geralmente o raio-X da coluna tem como finalidade a avaliação do
grau de escolioses e cifoses, além de detectar anomalias ósseas nos corpos das
vértebras e lâminas;
Tomografia Computadorizada (TC):
É muito utilizada para identificar as malformações anatômicas
dessa patologia e;
Ressonância Magnética (RM):
Também se mostra de grande valia para a verificação de
anormalidades na coluna vertebral e na medula espinhal, além de orientar o
tratamento (ROWLAND, 1997).
9. Tratamento:
Muitos são os problemas decorrentes da mielomeningocele, os
quais não podem ser considerados isoladamente. Portanto, faz-se necessário a
integração de uma equipe multidisciplinar, composta por médicos, cirurgiões
ortopédicos e neurológicos, fisioterapeuta, psicólogo e assistente social. É
importante que os profissionais trabalhem de forma harmoniosa com a criança e
seus pais, que são de fundamental importância para o bom andamento do tratamento.
9.1. Tratamento Cirúrgico:
No caso de mielomeningocele a cirurgia torna-se inevitável. É
realizada para o fechamento da lesão e normalmente solicitada até 48 horas após
o nascimento, já que se acredita que isso possa reduzir ao mínimo o risco de
infecções e novas lesões medulares, as quais o paciente está suscetível.
Consiste em técnicas microcirúrgicas que buscam a reconstituição anatômica da
medula espinhal e a preservação da maior quantidade possível de tecido nervoso
funcionante. Após isso, as costas devem ser cobertas com uma compressa úmida e
estéril para que o saco formado pela dura-máter se epitelize (SHEPHERD, 1998 e
STOKES, 2000).
É importante que a hidrocefalia, se presente, seja tratada
simultaneamente, pois caso contrário, uma vez fechada a lesão, haverá aumento
da pressão intracraniana, podendo levar a um extravasamento de LCR e não
cicatrização da lesão. Normalmente ela é tratada com a implantação de um shunt
ventrículo-peritoneal, cujo objetivo é drenar o LCR do ventrículo lateral para
o peritônio, onde será reabsorvido.
9.2. Tratamento Fisioterapêutico:
Todas as crianças com mielomeningocele, por causa da lesão
congênita dos nervos e da medula, apresentam alterações da força muscular em
membros inferiores, podendo haver, ainda, algum comprometimento da musculatura
do abdômen e da coluna. Em relação ao tratamento, é importante que pais e
profissionais saibam que a melhoria da força dos músculos não depende da
quantidade ou do tipo de exercícios que a criança realiza mas sim do grau
e o nível da lesão da medula e das raízes nervosas. Quanto menor for a
alteração do movimento, maior será a probabilidade dos músculos serem
fortalecidos. Por outro lado, os músculos sem movimento ou com fraqueza
acentuada não podem ter a sua força aumentada.
Independente do tipo de exercícios e atividades em que a criança
participa, as principais mudanças na força dos músculos acontecem nos três
primeiros anos de vida. É também neste período que a criança mais se
desenvolve, e adquire posições motoras como sentar ou gatinhar dependem não
somente da maturação do sistema nervoso central, mas também da força dos
músculos do tronco e dos membros inferiores. Praticamente em todas as crianças
com mielomeningocele essas aquisições ocorrem de forma mais lenta em
decorrência, principalmente, da fraqueza muscular e das deformidades de coluna
e de membros inferiores. Por exemplo, uma criança com mielomeningocele pode
conseguir gatinhar somente aos dois anos de idade, ao invés de gatinhar
entre o nono e décimo mês como ocorre normalmente, ou, nem mesmo vir a gatinhar
nos casos em que a fraqueza dos músculos for acentuada.
Durante o crescimento e desenvolvimento, os objetivos do
tratamento se modificam e, portanto, o programa de tratamento modifica-se em
função das necessidades de cada momento.
A meta do fisioterapeuta ao se deparar com uma criança com
mielomeningocele ou qualquer outra doença do tubo neural, deve ser promover o
desenvolvimento o mais próximo possível do normal, de acordo com suas
limitações neurológicas, de forma a atingir o máximo de independência possível.
Portanto, os objetivos da fisioterapia podem ser resumidos em: promoção das
habilidades físicas que levam a independência, aquisição da mobilidade
independente, seja deambulando ou através de cadeira de rodas e prevenção da
instalação de deformidades.
A anamnese é de suma importância e deve ser realizada tão logo
seja possível. Pormenores da gestação, parto e ocorrência familiar são
fundamentais para o conhecimento de intercorrências e outros tipos de
malformações associadas (DIAMENT, 1996).
O tratamento deve começar imediatamente e, segundo Stokes
(2000), pode ser dividido de acordo com as fases da vida do indivíduo:
Período Neonatal:
O tratamento tem início com explicação aos pais sobre a natureza
do problema, em linguagem clara e acessível. A utilização de desenhos e figuras
facilita a compreensão das informações que se quer passar.
Neste primeiro momento, além dos cuidados com relação à bexiga
neurogênica, a equipe deve dar especial atenção à estimulação do
desenvolvimento motor e cognitivo. Os pais são instruídos quanto a exercícios e
actividades de estimulação do desenvolvimento para serem realizadas
diariamente, sempre que possível através de brincadeiras e no momento em que a
criança estiver pronta a colaborar, lembrando que, o desenvolvimento
processa-se das aquisições mais simples para as mais complexas. Por exemplo,
para a criança conseguir sentar sem apoio é preciso que ela já tenha aprendido
a fixar a cabeça e a rolar.
Para evitar deformidades, recomenda-se a mobilização das
articulações e para algumas crianças indica-se o uso de órteses. No caso da
criança apresentar fraqueza de tronco na posição sentada, indica-se o
ortostatismo (posição de pé), com a ajuda de aparelhos objectivando melhorar a
força dos músculos do abdomen e das costas. O ortostatismo com auxílio não
previne deformidades da coxa-femural e joelhos, não melhora a força dos
músculos das pernas e só deve ser recomendado até no máximo quatro anos de
idade.
As crianças que só conseguem movimentar-se arrastando-se
sentadas beneficiam com a utilização de um carrinho auto-propulsionável
evitando assim lesões de pele e facilitando a locomoção dentro de casa e na
escola. Este carrinho é indicado para crianças de dois a quatro anos de idade.
Após esta faixa etária indica-se a cadeira de rodas infantil. A locomoção é
importante para o desenvolvimento da criança, pois possibilita que ela explore
o ambiente.
É importante que o fisioterapeuta realize uma avaliação
minuciosa no paciente, principalmente de sensibilidade, motricidade, postura em
repouso, movimentos ativos, anormalidades, deformidades e reflexos. Com isto,
ele será capaz de implementar um programa de atendimento, baseado em movimentos
passivos e alongamentos para manter ou melhorar a amplitude de movimento,
manter o trofismo e a força muscular.
O desenvolvimento da criança tende a ser prejudicado pelo tempo
que ela é obrigada a permanecer no ambiente hospitalar, devido as diversas
cirurgias as quais pode precisar ser submetida (mielomeningocele, hidrocefalia,
incontinência do aparelho urinário e luxação dos quadris). Logo, seu ambiente e
seus movimentos serão limitados e escassos em estímulos, isto é, a criança com
mielomeningocele, assim como as demais, precisa dos mesmos estímulos para o
desenvolvimento de sua percepção e motricidade, os quais não são encontrados no
hospital. Portanto, o fisioterapeuta deve orientar os pais a promoverem esses
estímulos, orientar a mãe a carregar (e como fazê-lo) a criança constantemente,
pois assim, está estimulando o controle cervical que não será conseguido se a
criança permanecer a maior parte do tempo sobre o leito.
Nessa fase, as deformidades mais esperadas são o pé eqüinovaro
(PEV) e a luxação congênita do quadril. O PEV da criança com mielomeningocele é
tratado da mesma forma que o idiopático, embora precisem de cuidados especiais
por causa da ausência de sensibilidade e má nutrição cutânea. Normalmente
usa-se enfaixamento com bandagens de óxido de zinco, aplicação de talas
corretivas e engessamento em série, o que requer cuidado, já que se trata de
paciente com déficit de sensibilidade e má nutrição do tecido cutâneo. A
luxação congênita do quadril também responde bem ao tratamento convencional
(uso de órteses de abdução).
Período Pré-Escolar:
Neste momento os profissionais que acompanham a criança devem
definir a capacidade funcional tanto para a locomoção quanto para as
actividades de vida diária. Através da avaliação de parâmetros como
desenvolvimento psicomotor, força muscular, deformidades, equilíbrio de tronco
e capacidade para ficar de pé, o terapeuta começa a ter noção do potencial
motor da criança. Algumas crianças vão conseguir andar longas distâncias, e
outras, apenas dentro de casa ou na escola.
As crianças com potencial para deambulação podem necessitar de
auxílios como muletas, nas fases iniciais do tratamento. As que têm fraqueza
muscular acentuada não podem andar e necessitam de cadeira de rodas infantil
para facilitar a participação na escola e actividades de lazer. Mesmo dentro de
casa é importante que utilizem a cadeira de rodas para prevenirem lesões de
pele que acontecem quando elas se arrastam no chão.
Para as crianças que andam, as órtoteses e as cirurgias
ortopédicas podem melhorar a marcha. As órtoteses são indicadas para melhorar o
posicionamento das articulações evitando deformidades e com o objectivo de que
a criança alcance maior independência na marcha. As cirurgias ortopédicas não
promovem ganhos do ponto de vista motor nas crianças com fraqueza muscular
acentuada.
As actividades orientadas pela terapia funcional visando
desenvolvimento e prevenção de deformidades passam a ser substituídas por
actividades físicas tais como natação, basquete e dança em cadeira de rodas.
Estas actividades favorecem não somente o fortalecimento da musculatura do
tronco e de membros superiores, mas também a integração social. Os pais devem
estimular a criança a participar das actividades de vida diária como
alimentação, vestuário, higiene e transferência (da cadeira de rodas e para a
cadeira de rodas) preparando-a para maior independência no período escolar.
Quando a criança recebe ajuda excessiva, observa-se dependência mesmo para a
realização de tarefas para as quais ela tem capacidade para realizar.
Nesse período, uma reavaliação deve ser feita, onde o
fisioterapeuta deve pesquisar os grupamentos musculares ativos (ANEXO A), para
que tenha noção de quais músculos poderá se utilizar para promover a
independência dessa criança e quais os recursos que ela precisará para que isso
aconteça.
O fisioterapeuta passa a visitar a criança em casa e a contar
com o apoio dos familiares, que devem ser instruídos a realizar mobilização
passiva de todas as articulações, a cada troca de fralda, com o objetivo de
manter a amplitude e melhorar a circulação. Quando a criança passa a ter
movimentos ativos na parte superior do corpo e membros superiores, estes devem
ser estimulados. A criança, como todas as outras, deve ser colocada em todas as
posições de decúbito dorsal, ventral e sentada, de forma a promover o
desenvolvimento normal.
As dificuldades de percepção, função deteriorada da mão e
indiscriminação de lateralidade, são responsáveis também por dificultar a
deambulação, portanto, associado a um terapeuta ocupacional, deve implementar
estratégias adequadas para a superação desses déficits.
A posição ortostática também deve ser estimulada, ainda que a
marcha não seja atingida, pois diversos são os ganhos advindos desta conduta,
como promoção da independência e da mobilidade, diminuição da ocorrência de
úlceras de pressão, de obesidade e de contraturas.
Período Escolar:
As crianças que não conseguem andar até os seis anos de idade
provavelmente não vão adquirir marcha, independente do tratamento
fisioterapêutico, uso de órtoteses ou cirurgias ortopédicas. Neste período o
enfoque deve ser, principalmente, o treino da independência funcional tanto
para as crianças que andam quanto para as que não andam. Aspectos próprios da
criança ou do meio ambiente influenciam a independência. Os factores que
dificultam a independência relacionados com a criança são a falta de coordenação
de membros superiores, déficit de equilíbrio, deformidades da coluna, obesidade
e atraso cognitivo porque dificulta a aprendizagem de actividades. Quanto ao
meio ambiente, o tamanho e o material da cadeira de rodas e barreiras como
degraus, portas estreitas ou terrenos acidentados dificultam o uso da cadeira
de rodas. O desempenho na escola é preocupação importante nesta faixa etária e
as actividades desportivas devem fazer parte da vida da criança. Visitas
escolares possibilitam avaliação de barreiras arquitetónicas e orientações
quanto a colocação de rampas de acesso e adaptações em banheiros. Os
professores devem ser esclarecidos quanto a patologia e estratégias para lidar
com a criança em sala de aula.
Algumas das crianças que andam podem necessitar cirurgias nesta
fase, principalmente para os pés, com o objectivo de melhorar o equilíbrio e o
desempenho na marcha.
Na idade escolar, segundo Stokes (2000), a criança pode ter
preferência por usar a cadeira de rodas, para facilitar seu deslocamento. Sendo
assim, cabe ao fisioterapeuta ensinar à criança as habilidades necessárias para
a independência. Para tanto, ela vai precisar de membros superiores fortes, o
que pode ser conseguido por exercícios de fortalecimento em decúbito ventral ou
na posição sentada, juntamente com um programa esportivo, que pode ser natação
e basquetebol em cadeira de rodas. Isso também é importante no tocante a
transferência da cadeira para a cama ou para o vaso sanitário, embora precise
se orientado a ter cuidado com a pele anestesiada. A postura deve ser avaliada
constantemente, já que o paciente em fase de crescimento tende a desenvolver
deformidades na coluna, especialmente cifoses e escolioses.
Crianças que optam por usar bengalas ou muletas também precisam
de atenção especial. Precisam ser treinadas, de preferência sobre colchões,
como devem se apoiar ao caírem eventualmente.
Outro problema que acomete o paciente com mielomeningocele e
pode ser um tormento na idade escolar é a incontinência do reto e da bexiga,
principalmente nos pacientes com lesões lombossacras. Esses pacientes
apresentam incontinência paradoxal ou por transbordamento, isto é, sua bexiga
nunca se esvazia completamente: a urina começa a gotejar quando está cheia e a
criança não manifesta sensação. O paciente maior pode ser treinado, através da
compressão manual (compressão para baixo e para trás no baixo ventre), com o
objetivo de favorecer a drenagem vesical O treinamento da evacuação também é
bem sucedido, bastando um treinamento para que a criança seja capaz de evacuar
a intervalos regulares.
Adolescência:
Nesta faixa etária, deve-se dar ênfase à socialização. A
participação em atividades esportivas e atividades de lazer com amigos deve ser
encorajada e facilitada pelos pais e professores. É importante, também, que o
adolescente entenda o que é espinha bífida e suas implicações.
Durante esta fase, voltam a tona os problemas com a coluna
vertebral, podendo ser necessário o uso de órteses.
Fase Adulta:
Na fase adulta o fisioterapeuta torna-se apenas um supervisor,
pois se acredita que o paciente já seja capaz de cuidar de si próprio.
Os maiores problemas podem ser as úlceras de pressão e a
obesidade, que podem ser controladas com orientações.
10. Órteses:
São elas que vão dar ao paciente a segurança necessária para que
ele ganhe confiança e independência para que seja capaz de se locomover
sozinho. Além disso, muitas são utilizadas para a prevenção de deformidades.
Stokes (2000), em seu quadro resumo, mostra quais são as órteses
mais indicadas de acordo com o nível da lesão:
Nível da Paralisia
|
Equipamento
Necessário
|
Acima de L1
|
Órtese
toracolombar da coluna (OTLCV)
Órtese de joelho-tornozelo-pé (OJTP) Órtese guia do quadril (OGQ) |
Acima de L2
|
OTLCV
OJTP Órtese lombossacra (OLS) |
Abaixo de L3-L4
|
OLS
OJTP |
Abaixo de L5
|
OJTP
|
Abaixo de S1
|
Órtese
tornozelo-pé (OJP)
|
CONCLUSÃO
A mielomeningocele é a disrafia de maior implicação clínica, já
que diferentemente das demais, as crianças afetadas por ela usualmente
sobrevivem por longos meses ou anos, podendo atingir a idade adulta, isto
graças aos avanços em antibioticoterapia, neurocirurgia e no controle dos
problemas ortopédicos, urológicos e digestivos, que aliados ao aperfeiçoamento
de centros de recuperação e reabilitação, proporcionaram significativo aumento
na sobrevida das crianças com mielomeningocele.
Portanto, é muito importante que a equipe multidisciplinar
incumbida de dar assistência a esses pacientes, disponha-se a tornar a vida
deles o mais agradável possível, amenizando os danos aos quais estão
suscetíveis.
Partindo do princípio de que se tenha um conhecimento amplo a respeito
da fisiopatologia da doença, bem como as manifestações advindas com ela.
Lipomielomeningocele
A Lipomielomeningocele é uma malformação lesionária, congênita, associada a espinha bífida, que consiste de lipoma
subcutâneo passando através de um defeito de fechamento da coluna vertebral. Resumindo, consiste em uma massa de gordura, geralmente coberta por pele, que se estende para a medula espinhal.
Em quase todos os casos existe uma lesão cutânea (lipoma
subcutâneo, pelos anormais, manchas vinhosas, depressão feito covinha). O
paciente pode apresentar massa na região lombar ou lombossacral, disfunção da
bexiga, deformidade dos pés e fraqueza ou paralisia em membros inferiores. A
disfunção neurológica pode ser causada por associação de medula presa e/ou
compressão medular.
A mielomeningocele torácica cervical e superior
representam apenas de 1 a 5% de todo o disrafismo espinhal, sendo que a
lipomielomeningocele, como uma patologia da coluna vertebral congênita
adicional é muito rara. A menos que existam outras anomalias
significativas da coluna vertebral, como a medula presa, o risco de distúrbios
miccionais e deterioração do trato superior é mínimo. Embora a intervenção
precoce é recomendada, mesmo em casos com exames neurológicos normais, a fim de
evitar a deterioração.
Em quase todos os casos existe uma lesão cutânea (lipoma
subcutâneo, pelos anormais, manchas vinhosas, depressão feito covinha). O
paciente pode apresentar massa na região lombar ou lombossacral, disfunção da
bexiga, deformidade dos pés e fraqueza ou paralisia em membros inferiores. A
disfunção neurológica pode ser causada por associação de medula presa e/ou
compressão medular.
A radiografia mostra defeitos de fusão parcial ou completo da
coluna e o diagnóstico de certeza é feito por Tomografia ou Ressonância.
A
taxa de ocorrência de lipomielomeningocele foi estimada em 2,5 por 10.000
nascimentos. Sua ocorrência na região cervical é ainda mais rara. O
defeito é mais comumente encontrada em mulheres. Uma herança autossômica
também é sugerido para lipomielomeningocele.
A mielomeningocele torácica cervical e superior
representam apenas de 1 a 5% de todo o disrafismo espinhal, sendo que a
lipomielomeningocele, como uma patologia da coluna vertebral congênita
adicional é muito rara. A menos que existam outras anomalias
significativas da coluna vertebral, como a medula presa, o risco de distúrbios
miccionais e deterioração do trato superior é mínimo. Embora a intervenção
precoce é recomendada, mesmo em casos com exames neurológicos normais, a fim de
evitar a deterioração.
Os sintomas neurológicos são fraqueza, que pode
causar atrofia nas extremidades inferiores, e incontinência.
O tratamento é cirúrgico e tem como objetivo
desprender a gordura da coluna medular e reduzir o volume do tumor gorduroso.
O lipoma é removido como qualquer outro tumor no
canal medular via laminectomia, que é uma cirurgia executada na porção inferior
da coluna para aliviar a pressão numa ou mais raízes do nervo. O termo é
derivado de lâmina (peça da proteção óssea do canal espinhal) e ectomia
(remoção). O tratamento estético não previne contra o déficit
neurológico e pode dificultar o tratamento definitivo.
Diastematomielia
É
uma malformação embriológica rara que consiste na divisão da medula em duas
"hemimedulas" iguais ou desiguais, por uma extensão variável,
ocorrendo em situações de disrafismo espinal oculto ou "spina bifida
aberta".
É
uma malformação embriológica rara que consiste na divisão da medula em duas
"hemimedulas" iguais ou desiguais, por uma extensão variável,
ocorrendo em situações de disrafismo espinal oculto ou "spina bifida
aberta".
Nos
casos de disrafismo espinal oculto, existe um esporão ósseo ou
fibrocartilagineo, que são a sua grande maioria, podendo atingir a um patamar
de mais de 90% dos casos. Quando este esporão existe, há um revestimento dural
para cada hemimedula, que tem o seu revestimento aracnoideo próprio.
Existe
associação da diastematomielia com anomalias vertebrais relacionadas com o
disrafismo, tais como hemivertebras, fusão liminar, aumento do diâmetro
interpedicular e, também poderá existir a escoliose congênita em boa parte dos
casos.
Esta
patologia se manifesta quer por anomalias relacionadas ao disrafismo, tais como
tufo piloso, sinus dermal, escoliose, lipomas, nevus cutâneo, etc., quer por
síndromes neuromusculosesqueleticas, relacionados com fenômenos de ancoragem
medular.Medula Presa
Medula
ancorada (ou medula presa) é o nome que se dá a uma série de condições que têm
em comum a baixa posição da porção terminal da medula, também denominada cone
medular e que normalmente termina ao nível da primeira ou da segunda vértebra
lombar. Na medula ancorada ele se situa abaixo da segunda vértebra lombar e, em
alguns casos pode se encontrar ao nível do sacro. A medula presa ocorre em uma
série de malformações congênitas associadas a espinha bífida, nas quais, como o
próprio nome diz, a medula encontra-se fixada e imobilizada a tecidos
adjacentes. Essas malformações congênitas se desenvolvem nas primeiras semanas
da vida intrauterina. Em situações normais, durante o desenvolvimento
embrionário, as vértebras crescem mais que a medula espinhal. Esta, em
conseqüência, será deslocada para cima de modo que a sua porção final situe-se
ao nível da primeira ou da segunda vértebra lombar. Na medula ancorada, isso
não ocorre. A medula está anormalmente fixada a tecidos vizinhos (pele, tecido
subcutâneo, meninges) por estruturas anormais (cicatrizes, nervos aberrantes,
septos ósseos ou cartilaginosos, tumores congênitos, etc.), o que impede a sua
ascensão. A medula presa encontra-se então anormalmente estirada, como se uma
âncora a prendesse às porções mais baixas da coluna vertebral.
Medula
ancorada (ou medula presa) é o nome que se dá a uma série de condições que têm
em comum a baixa posição da porção terminal da medula, também denominada cone
medular e que normalmente termina ao nível da primeira ou da segunda vértebra
lombar. Na medula ancorada ele se situa abaixo da segunda vértebra lombar e, em
alguns casos pode se encontrar ao nível do sacro. A medula presa ocorre em uma
série de malformações congênitas associadas a espinha bífida, nas quais, como o
próprio nome diz, a medula encontra-se fixada e imobilizada a tecidos
adjacentes. Essas malformações congênitas se desenvolvem nas primeiras semanas
da vida intrauterina. Em situações normais, durante o desenvolvimento
embrionário, as vértebras crescem mais que a medula espinhal. Esta, em
conseqüência, será deslocada para cima de modo que a sua porção final situe-se
ao nível da primeira ou da segunda vértebra lombar. Na medula ancorada, isso
não ocorre. A medula está anormalmente fixada a tecidos vizinhos (pele, tecido
subcutâneo, meninges) por estruturas anormais (cicatrizes, nervos aberrantes,
septos ósseos ou cartilaginosos, tumores congênitos, etc.), o que impede a sua
ascensão. A medula presa encontra-se então anormalmente estirada, como se uma
âncora a prendesse às porções mais baixas da coluna vertebral.
Isso pode gerar sinais ou sintomas evidentes já por ocasião do nascimento. A criança portadora de mielomeningocele freqüentemente tem a medula presa e o ancoramento deve-se, não somente às cicatrizes que envolvem o local da correção cirúrgica, mas também a outras malformações congênitas associadas.
Outras formas de medula presa são a lipomeningocele (ou limpoma espinhal), o filamento terminal espessado (fibrolipoma do filamento terminal), a fístula neuroectodérmica, a diastematomielia (medula dividida por septos ósseos ou cartilaginosos) etc.
O
exame do dorso da criança pode fornecer indícios que levem a suspeita da
malformação: alterações cutâneas podem ser vistas sobre a espinha, geralmente
nas regiões lombar ou sacra, podendo consistir em bolas de gordura (lipomas),
manchas avermelhadas (hemangioma cutâneo), tufos de pelos, orifícios na pele,
depressões cutâneas, verrugas, cicatrizes semelhantes a queimaduras de cigarros
e até mesmo pequenas caudas. Os sinais e sintomas do ancoramento medular são
variados.
Os bebês podem se apresentar sem anormalidades aparentes ao exame inicial. Podem, todavia, se apresentar com pé torto, desigualdade no comprimento dos membros inferiores e bexiga neurogênica. As anormalidades podem se tornar evidentes somente quando as crianças começam a andar. Pacientes mais velhos, além das dificuldades para deambular, podem se queixar de dores na coluna ou nas pernas, além de formigamento ou anestesia em parte dos membros inferiores. As deformidades dos pés podem se tornar progressivamente mais acentuadas, pode haver escoliose (desvio da coluna) e alterações miccionais (urina presa, urina solta, cistite, etc.). Portadores de fístulas neuroectodérmicas podem se apresentar com meningites repetidas, devido à comunicação entre a pele e o sistema nervoso.
Crianças com mielomeningocele, de uma maneira geral, apresentam agravamento de problemas já existentes como: piora da marcha, progressão da escoliose ou demais alterações ortopédicas, mudança no padrão de bexiga neurogênica, dores ou sensibilidade exagerada sobre a cicatriz cirúrgica. Havendo suspeita de medula ancorada, o paciente deverá submeter-se a exames de imagem. O mais indicado é a Ressonância Nuclear Magnética, podendo ainda lançar-se mão da Tomografia Computadorizada ou mesmo da Ultrassonografia. Na maioria dos casos, o tratamento é cirúrgico e consiste em remover as causas do ancoramento.
Sinus Dérmico
Sinus Dérmico é uma fístula epitelial que se estende da pele para os tecidos mais profundos, podendo causar a comunicação com o espaço subdural e desenvolvimento de meningite.
O
sinus dérmico congênito (SDC) é a lesão cutânea mais frequentemente associada
ao DEO, e tem uma aparência externa aparentemente inócua. O SDC consiste de uma
depressão cutânea ou trajeto que faz comunicar a superfície cutânea com
estruturas mais profundas: fáscia espinhal, dura mater ou medula espinhal. Pode
terminar no tecido celular subcutâneo sob a forma de fundo de saco ou comunicar
com o canal vertebral e o espaço subaracnoideu.
Será importante a avaliação imagiológica e
referência precoce dos SDC a uma consulta de neurocirurgia pediátrica. A correção
cirúrgica poderá prevenir/e ou preservar ou melhorar a função neurológica destes
pacientes, que passará necessariamente pela sensibilização dos clínicos de
forma a permitir o diagnóstico e intervenção precoces destas patologias e a
evitar as suas potenciais sequelas.
Sinus Dérmico é uma fístula epitelial que se estende da pele para os tecidos mais profundos, podendo causar a comunicação com o espaço subdural e desenvolvimento de meningite.
O
sinus dérmico congênito (SDC) é a lesão cutânea mais frequentemente associada
ao DEO, e tem uma aparência externa aparentemente inócua. O SDC consiste de uma
depressão cutânea ou trajeto que faz comunicar a superfície cutânea com
estruturas mais profundas: fáscia espinhal, dura mater ou medula espinhal. Pode
terminar no tecido celular subcutâneo sob a forma de fundo de saco ou comunicar
com o canal vertebral e o espaço subaracnoideu.
O
SDC pode surgir em qualquer posição da linha média do neuroeixo, desde o nariz
até à região sagrada. As localizações preferenciais do SDC são áreas de
confluência de vários ossos, sendo mais comum na região lombar e lombosagrada, acima
da prega internadegueira, logo seguido do nariz e osso frontal (na junção dos
ossos do nariz com os ossos frontais), e depois na região da charneira
occipital O SDC é uma entidade clínica que frequentemente cursa com RX da
coluna normal. Por outro lado este exame não permite visualizar as alterações dos
tecidos moles associados, o que implicitamente nunca permitiria excluir DEO. A
alternativa seria ter realizado ecografia espinhal.
Contudo
a interpretação deste exame inócuo e não invasivo depende da experiência do
profissional, sendo por vezes difícil a detecção do trajeto do seio dermóide
dentro da gordura subcutânea.
O
exame que se justificaria ter realizado no primeiro mês de vida era logo a RM
lombossagrada devido à localização da fosseta (superior à linha
inter-nadegueira) e à presença de tufo piloso, a sugerir antes um SDC e não uma
banal fosseta sacrococcígea.
O
diagnóstico diferencial do SDC coloca-se com as banais e benignas fossetas
coccígeas ou sacrococcígeas, presentes em cerca de 4% da população normal e que
não se associam a DEO 12,16. A presença destas fossetas isoladas, sem achados
cutâneos adicionais, não requer avaliação imagiológica, cirúrgica ou
tratamento. O acompanhamento periódico, com avaliação em regra limitada à
anamnese e ao exame objetivo, será, contudo imprescindível.
A
presença de lesões complexas na linha média – duas ou mais alterações cutâneas congênitas
– constituídas por lipoma, fosseta, sinus dérmico, hemangioma, pelos aberrantes
- é o principal fator predictor de DEO e não duma banal fosseta sacrococcígea.
No diagnóstico diferencial entre SDC e fossetas coccígeas são essenciais à
localização das lesões (a menos ou mais de 2,5 cm do ânus) e a presença de
lesões simples ou complexas.
Os doentes com DEO devem ser seguidos até à
puberdade, com observações neurológicas regulares. Poderá considerar-se a
realização periódica de radiografias da coluna vertebral para rastrear o eventual
aparecimento ou agravamento de uma escoliose. Alterações no exame neurológico
podem dever-se a excisão incompleta do trajeto do seio, reancoragem ou crescimento
tumoral, pelo que devem ser investigadas com RMN.
O prognóstico da criança com DEO depende do
atingimento neurológico, das complicações ou sequelas existentes na altura do
diagnóstico.
Se os defeitos anatômicos associados aos
DEO não forem corrigidos, as complicações e sequelas vão surgir inevitavelmente
mais tarde ou mais cedo, tais como infecções (meningite ou abscesso),
crescimento tumoral com aumento da dificuldade de ressecção e aumento do risco de
desenvolvimento de déficits neurológicos secundários.
Até ao momento, o acompanhamento desta
criança revelou desenvolvimento psicomotor e cognitivo adequados à idade e com controle
dos esfíncteres diurno e noturno.
Assim, a presença de estigmas cutâneos na
linha média do neuroeixo merece especial atenção. Será da maior importância
distinguir as fossetas sacrococcígeas benignas dos potencialmente ominosos SDC.
Será importante a avaliação imagiológica e
referência precoce dos SDC a uma consulta de neurocirurgia pediátrica. A correção
cirúrgica poderá prevenir/e ou preservar ou melhorar a função neurológica destes
pacientes, que passará necessariamente pela sensibilização dos clínicos de
forma a permitir o diagnóstico e intervenção precoces destas patologias e a
evitar as suas potenciais sequelas.
Espinha Bífida Oculta (Oculta sem envolvimento neural)
Ou seja, a Espinha Bífida Oculta, ou sem envolvimento neural, é a espécie de espinha bífida que não produz nenhuma espécie de sequela significativa. Pode produzir déficit neurológico progressivo relacionado com a medula presa, de acordo com o crescimento e o desenvolvimento da criança.
As suas causas são agente Teratogênicos (ou seja, substâncias inaladas e/ou usadas pela mãe) durante a gestação.
Ou seja, a Espinha Bífida Oculta, ou sem envolvimento neural, é a espécie de espinha bífida que não produz nenhuma espécie de sequela significativa. Pode produzir déficit neurológico progressivo relacionado com a medula presa, de acordo com o crescimento e o desenvolvimento da criança.
As suas causas são agente Teratogênicos (ou seja, substâncias inaladas e/ou usadas pela mãe) durante a gestação.

.png)
.png)
.png)